Universitäre Rheumatologie
Rheumatologische Forschung ist sehr innovativ und entwicklungsstark. Das ist besonders bemerkenswert aufgrund der Tatsache, dass in Deutschland zahlreiche medizinische Fakultäten noch immer einen rheumatologischen Lehrstuhl vermissen lassen.
Die Deutsche Gesellschaft für Rheumatologie und Klinische Immunologie bemüht sich intensiv, diese Situation zu verbessern. In Briefen an Dekanate und in Gesprächen mit der Politik setzt sie sich dafür ein, die rheumatologische Lehre zu stärken. Denn wo ein Fach nicht präsent ist, kann auch keine Begeisterung dafür entstehen.
Den Status quo veranschaulicht die DGRh nun in einer neuen Landkarte zur universitären Rheumatologie in Deutschland. Diese bietet einen Überblick von eigenständigen rheumatologischen Uniklinika mit einem Lehrstuhl für Rheumatologie über „nicht weisungsfreie“ rheumatologische Professuren bis zu rheumatologischen Arbeitsbereichen, Abteilungen und anderen universitären rheumatologischen Einrichtungen.
Aktuell zählt sie bundesweit 39 Einträge. Viele von Ihnen stehen unmittelbar dahinter und wirken aktiv in diesen wichtigen Strukturen mit. Dafür danken wir Ihnen. Ziel der DGRh ist es, dass sich diese Landkarte kontinuierlich weiter füllt.
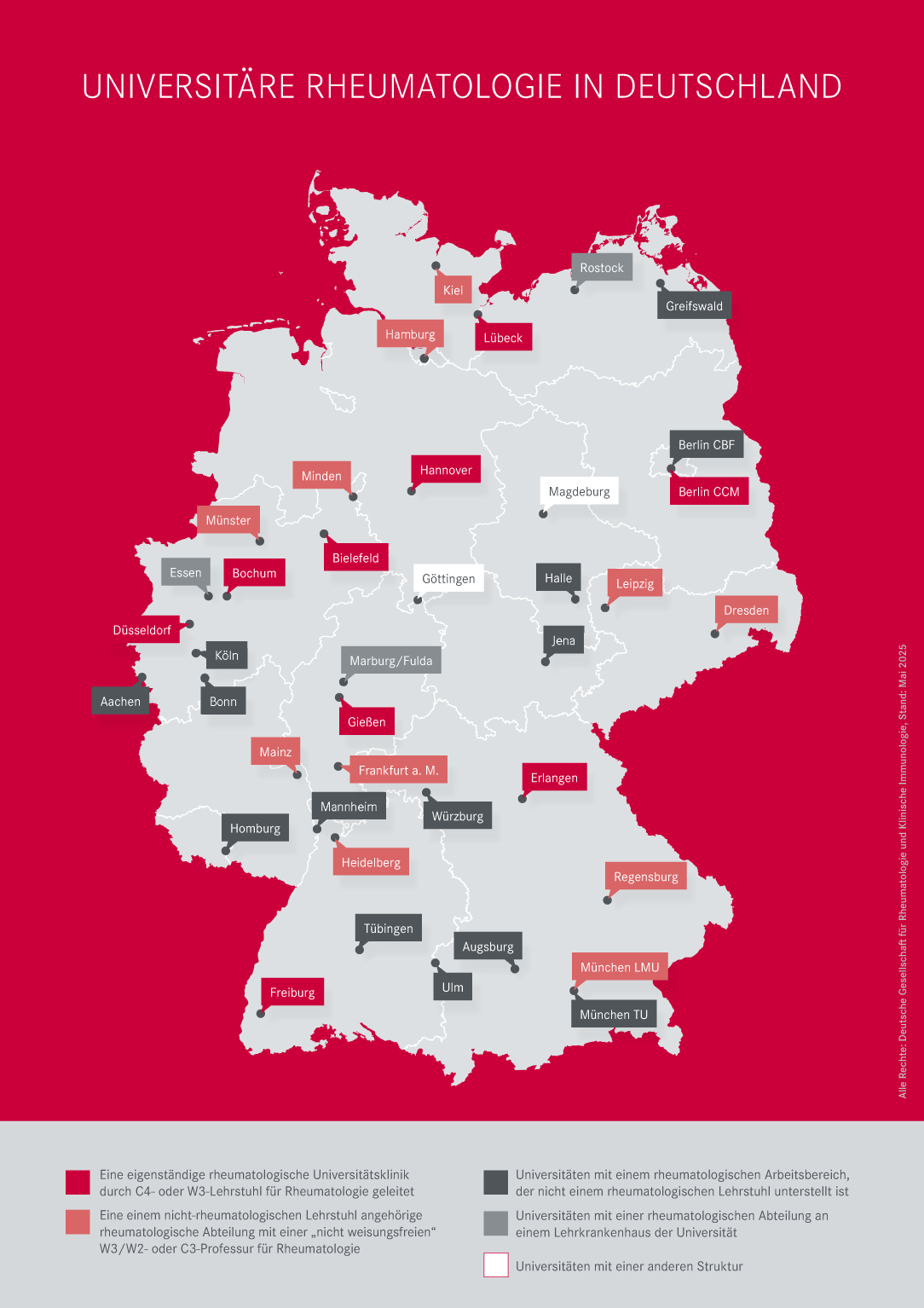
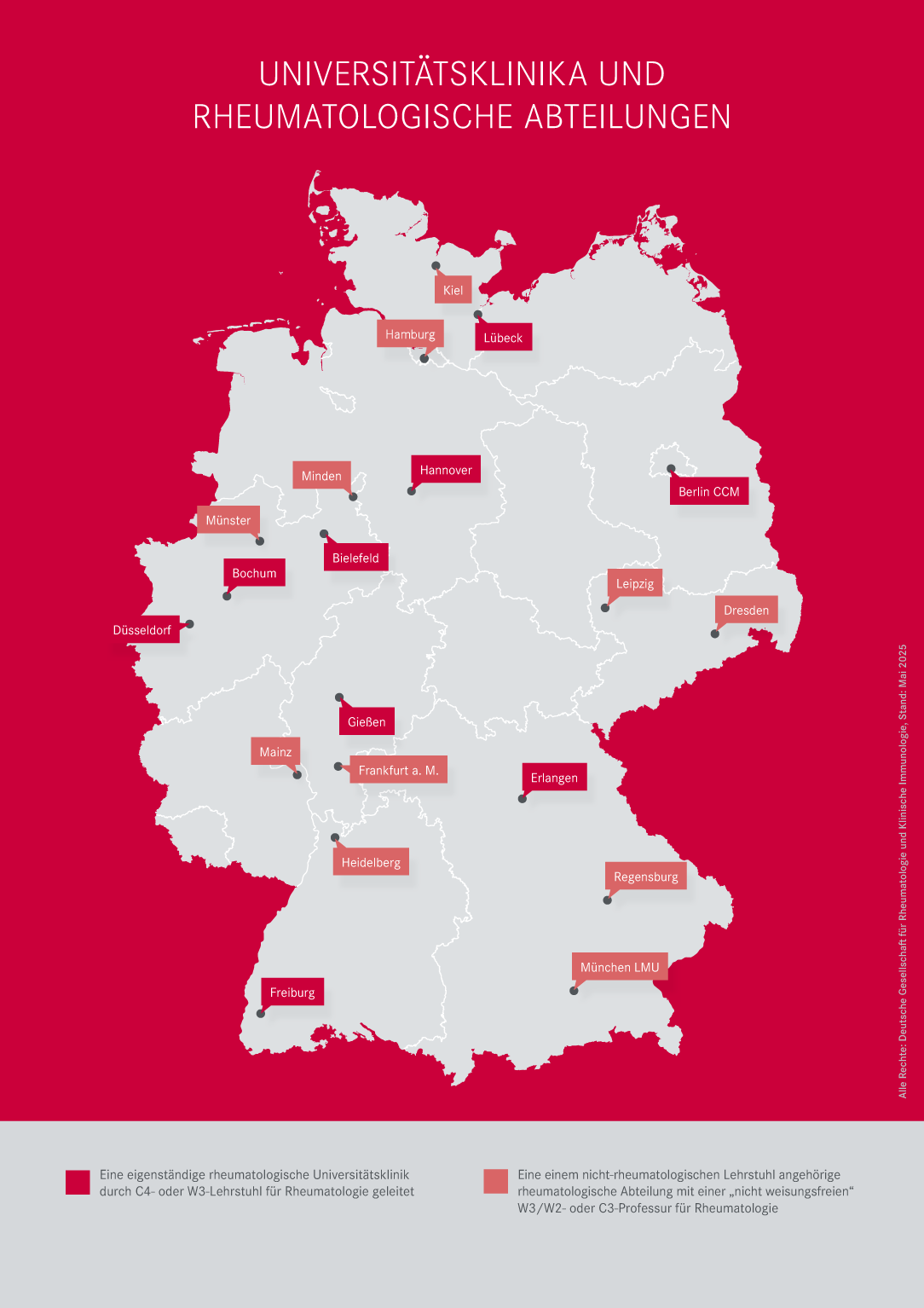
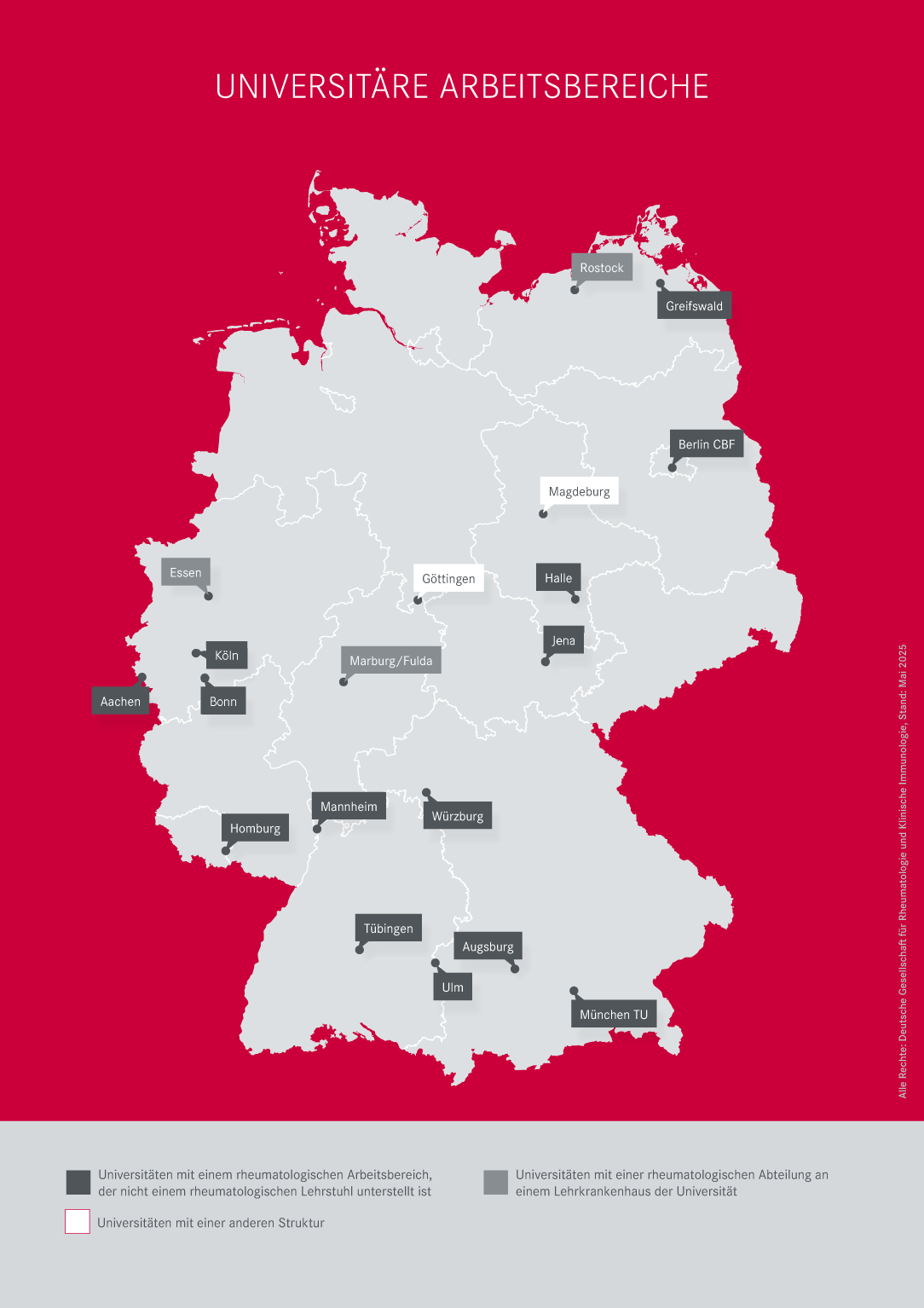
Universitäre Einrichtungen mit rheumatologischer Lehre in Deutschland
April 2025
Staatliche Universitäten
mit Rheumatologie
Humboldt-Universität zu Berlin, Charité - Universitätsmedizin Berlin, Campus Mitte, Medizinische Klinik mit Schwerpunkt Rheumatologie und Klinische Immunologie
Universität Bielefeld, Campus Klinikum Bielefeld, Universitätsklinik für Innere Medizin und Rheumatologie
Ruhr-Universität Bochum, Klinik für Innere Medizin und Rheumatologie
Heinrich-Heine-Universität Düsseldorf, Universitätsklinikum Düsseldorf, Klinik für Rheumatologie
Friedrich-Alexander-Universität Erlangen-Nürnberg, Uniklinikum Erlangen, Medizinische Klinik 3 - Rheumatologie und Immunologie
Albert-Ludwigs-Universität Freiburg, Universitätsklinikum Freiburg, Klinik für Rheumatologie und Klinische Immunologie
Justus-Liebig-Universität Gießen, Klinik für Internistische Rheumatologie, Osteologie, Physikalische Medizin
Medizinische Hochschule Hannover, Klinik für Rheumatologie & Immunologie
Christian-Albrechts-Universität zu Kiel, Universitätsklinikum Schleswig-Holstein, Campus Lübeck, Klinik für Rheumatologie und klinische Immunologie
mit einer einem nicht rheumatologischen Lehrstuhl angehörigen Abteilung für Internistische Rheumatologie mit einer nicht weisungsfreien W3/W2 oder C3-Professur
Technische Universität Dresden, Universitätsklinikum Carl Gustav Carus, Medizinische Klinik III, Rheumatologie
Johann Wolfgang Goethe-Universität Frankfurt am Main, Medizinische Klinik II, Rheumatologie und Infektiologie
Universität Hamburg, III. Medizinische Klinik und Poliklinik, Sektion Rheumatologie und entzündliche Systemerkrankungen
Ruprecht-Karls-Universität Heidelberg, Universitätsklinikum Heidelberg, Klinik für Hämatologie, Onkologie, Rheumatologie
Christian-Albrechts-Universität zu Kiel, Universitätsklinikum Schleswig-Holstein, Campus Kiel, Klinik für Innere Medizin I, Bereich Rheumatologie
Universität Leipzig, Universitätsklinikum Leipzig, Klinik für Endokrinologie, Nephrologie und Rheumatologie, Bereich Rheumatologie
Johannes Gutenberg-Universität Mainz, Universitätsmedizin Mainz, Medizinische Klinik und Poliklinik I, Schwerpunkt Rheumatologie und klinische Immunologie
Universität Bielefeld, Universitätsklinikum Minden, Klinik für Rheumatologie und Klinische Immunologie
Ludwig-Maximilians-Universität München, LMU Klinikum, Medizinische Klinik und Poliklinik IV, Sektion Rheumatologie
Universität Münster, Universitätsklinikum Münster, Sektion für Rheumatologie und Klinische Immunologie
Universität Regensburg, Universitätsklinikum Regensburg, Klinik und Poliklinik für Innere Medizin I, Bereich Rheumatologie
mit einem internistisch-rheumatologischen Arbeitsbereich, der einem nicht-rheumatologischen Lehrstuhl unterstellt ist
Rheinische Friedrich-Wilhelms-Universität Bonn, Uniklinik RWTH Aachen, Medizinische Klinik II, Sektion Rheumatologie
Humboldt-Universität zu Berlin, Charité - Universitätsmedizin Berlin, Campus B. Fanklin, Medizinische Klinik für Gastroenterologie, Infektiologie und Rheumatologie
Rheinische Friedrich-Wilhelms-Universität Bonn, Universitätsklinikum Bonn, Medizinische Klinik und Poliklinik III, Abteilung Rheumatologie
Ernst-Moritz-Arndt-Universität Greifswald, Universitätsmedizin Greifswald, Klinik und Poliklinik für Innere Medizin A, Bereich Rheumatologie
Universität Halle, Universitätsklinik und Poliklinik für Innere Medizin II, Bereich Rheumatologie
Universität des Saarlandes, Campus Homburg, UKS Homburg, Klinik für Innere Medizin I, Bereich Rheumatologie
Friedrich-Schiller-Universität Jena, Universitätsklinikum Jena, Klinik für Innere Medizin III, Bereich Rheumatologie
Universität zu Köln, Uniklinik Köln, Innere Medizin I - Klinische Immunologie & Rheumatologie sowie Innere Medizin II - Nephrologie, Rheumatologie
Ruprecht-Karls-Universität Heidelberg, Universitätsklinikum Mannheim, Medizinische Klinik V, Bereich Rheumatologie
Technische Universität München, Universitätum Bad Aibling
Eberhard Karls Universität Tübingen, Universitätsklinikum Tübingen, Klinik für Innere Medizin II, Bereich Klinische Immunologie und Rheumatologie
Universität Ulm, Universitätsklinikum Ulm, Innere Medizin III, Schwerpunkt Rheumatologie
Julius-Maximilians-Universität Würzburg, Universitätsklinikum Würzburg, Medizinische Klinik II, Rheumatologie / Immunologie
Universität Augsburg, Universitätsklinikum Augsburg, Medizinische Klinik III, Rheumatologie und Immunologie
mit einer internistisch-rheumatologischen Abteilung an einem Lehrkrankenhaus der Universität
Universität Duisburg-Essen, Evang. Kliniken Essen-Mitte, Klinik für Rheumatologie und Klinische Immunologie
Philipps-Universität Marburg, Universitätsmedizin Campus Fulda, Medizinische Klinik 2, Rheumatologie, Immunologie und Osteologie
Universität Rostock, Klinikum Südstadt Rostock, Klinik für Innere Medizin II, Rheumatologie/Klinische Immunologie
mit Rheumatologie in einer anderen Struktur
Georg-August-Universität Göttingen, Universitätsmedizin Göttingen, Klinik für Nephrologie und Rheumatologie
Otto-von-Guericke-Universität Magdeburg, Helios Fachklinik Vogelsang-Gommern, Rheumatologie und klinische Immunologie
Private Universitäten
mit einer einem nicht rheumatologischen Lehrstuhl angehörigen Abteilung für Internistische Rheumatologie mit einer nicht weisungsfreien W3/W2 oder C3-Professur
Paracelsus Medizinische Privatuniversität Nürnberg
mit Rheumatologie in einer anderen Struktur
Health and Medical University Potsdam
ohne gemeldete/gelistete Rheumatologie
Medical School Berlin
Medical School Hamburg
Medizinische Hochschule Brandenburg Theodor Fontane Brandenburg an der Havel, Neuruppin
Health and Medical University Erfurt
Carl Remigius Medical School Frankfurt, Hamburg, Idstein, Köln, München
Asklepios Campus Hamburg
Kassel School of Medicine
Universität Witten-Herdecke
Universitätsmedizin Neumarkt A.M.Campus Hamburg
DGRh Geschäftsstelle
Deutsche Gesellschaft für Rheumatologie und Klinische Immunologie e.V.
Wilhelmine-Gemberg-Weg 6, Aufgang C
10179 Berlin
+49 30 24 04 84 79