Bewertung von Wechselwirkungen und Dosierungsempfehlungen von synthetischen DMARDs
Evidenz- und konsensbasierte Empfehlungen auf Basis einer systematischen Literatursuche
September 2022
Abstract
Konventionelle synthetische (conventional synthetic, cs) und gezielte synthetische (targeted synthetic, ts) DMARDs haben potenzielle Wechselwirkungen mit einer Vielzahl von Medikamenten. Darüber hinaus haben sie insbesondere bei eingeschränkten Organfunktionen teilweise eine geringe therapeutische Breite. Ziel der Arbeit war eine systematische Erarbeitung von evidenzbasierten Empfehlungen zur Therapie mit DMARDs im Kontext von Arzneimittelinteraktionen und Dosierungsempfehlungen.
Es wurde eine systematische Literaturrecherche zur Frage nach Wechselwirkungen sowie Dosierungen bei eingeschränkter Nierenfunktion und höherem Lebensalter bei rheumatoider Arthritis durchgeführt. Insgesamt wurden 2756 wissenschaftliche Publikationen gescreent, wobei 68 Publikationen in eine detaillierte Analyse eingingen. Darüber hinaus wurden die Informationen der jeweiligen Fachinformationen analysiert. Es fand sich eine Vielzahl von möglichen Wechselwirkungen von synthetischen DMARDs mit verschiedenen Medikamenten welche bezüglich klinischer Bedeutung und Konsequenz bewertet wurden.
In einem Konsensprozess wurden Empfehlungen erarbeitet, wobei eine Graduierung der Wechselwirkungen erfolgte: A: Gefährliche Kombination, B: Kombination meiden (wenn möglich DMARD-Pause), C: Mögliche Kombination mit erhöhtem Überwachungsbedarf und evtl. Dosisanpassung, D: Pharmakologische Interaktion ohne Relevanz in Standarddosierungen des DMARD. Es wurden darüber hinaus Dosierungsempfehlungen nach Nierenfunktion und Alter für jedes cs und tsDMARD erarbeitet. 3 übergeordnete Empfehlungen und 11 Kernempfehlungen zu Wechselwirkungen und Dosierung von cs und tsDMARDs sollen praktische Hilfestellung für therapeutische Entscheidungen geben und die Sicherheit der Therapie der rheumatoiden Arthritis verbessern.
Einleitung
Komorbidität und Polypharmazie sind eine wichtige Ursache für Morbidität und Hospitalisierung bei Patienten mit rheumatoider Arthritis (RA). Eine retrospektive Kohortenstudien mit 1101 Patienten mit RA zeigte, dass bei den 173 Patienten die im Beobachtungszeitraum eine stationäre Behandlung brauchten, bei 23% mögliche Komplikationen der medikamentösen Therapie der RA und überwiegend der konventionellen synthetischen (cs) DMARDs vorlagen (1). Oft spielen toxische Medikamentenkonzentrationen eine Rolle. Bei deren Entstehung können die eingeschränkte Metabolisierung oder Ausscheidung der Substanzen bzw. ihrer Metabolite infolge beeinträchtigter Organfunktionen oder Wechselwirkungen mit anderen Substanzen die Ursache sein. Im Gegensatz zu biologischen (b) DMARDs haben konventionelle und gezielte synthetische (ts) DMARDs, die sogenannten JAK-Inhibitoren, geringere therapeutische Breiten und aufgrund ihres Metabolismus potenzielle Wechselwirkungen mit anderen Medikamenten.
Das Ziel dieser Arbeit war eine systematische Erarbeitung von evidenz- und konsensbasierten Empfehlungen zur Anpassung der Therapie mit synthetischen DMARDs vor dem Hintergrund von Wechselwirkungen mit anderen Substanzen und/ oder reduzierter renaler Ausscheidung.
Methodik
Es wurde eine systematische Literaturrecherche in Medline (PubMed) und der Cochrane-Library für die rheumatoide Arthritis mit folgenden Suchkriterien durchgeführt:
#filgotinib, #tofacitinib, #upadacitinib, #baricitinib, #hydroxychloroquin, #sulfasalazine, #methotrexate, #leflunomide und #drug interactions, #multidrug interactions, #polypharmacy, #elderly, #age, #renal insufficiency, #dose adjustment.
Folgende PICO-Fragestellung wurden bearbeitet:
P (Patient/Patientin): rheumatoide Arthritis, I (Intervention): Gabe eines synthetischen DMARD, C (Kontrollintervention): mit und ohne Begleitmedikation, Nierenfunktionseinschränkung oder hohem Lebensalter, O (Outcome = Zielkriterium): medikamenten-induzierte Toxizität.
Insgesamt 2756 Publikationen wurden gescreent und 68 in die genaue Analyse genommen. Darüber hinaus wurden Daten der Fachinformationen für die jeweiligen Substanzen in die Analyse einbezogen.
In einem Konsensprozess wurden nachfolgend Empfehlungen erarbeitet. Dabei wurden Wechselwirkungen nach folgendem Grad eingeteilt:
-
A: Gefährliche Kombination
-
B: Kombination meiden (wenn möglich DMARD-Pause)
-
C: Mögliche Kombination mit erhöhtem Überwachungsbedarf und evtl. Dosisanpassung
-
D: Pharmakologische Interaktion ohne Relevanz in Standarddosierungen des DMARD
Dosierungsempfehlungen nach Nierenfunktion und Alter wurden für jedes cs und tsDMARD gegeben. Wegen der praktischen Relevanz für die tsDMARD auch zur Leberinsuffizienz basierend auf der Fachinformation.
Die Empfehlungen wurden mit einem dreistufigen Empfehlungsgrad basierend auf den Empfehlungen der Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften (AWMF; www.awmf.org) in „starke Empfehlung“ = ⇑⇑, „Empfehlung“ = ⇑ oder „Empfehlung offen“ = ∼ eingeteilt.
Bei der Vielzahl der angegebenen möglichen Wechselwirkungen in den Fachinformationen der csDMARD musste für die Erarbeitung von Empfehlungen bei diesen eine Auswahl getroffen werden, welche sich vor allem an der klinischen Relevanz und dem jeweiligen Vorhandensein von Publikationen orientierte.
Ergebnisse
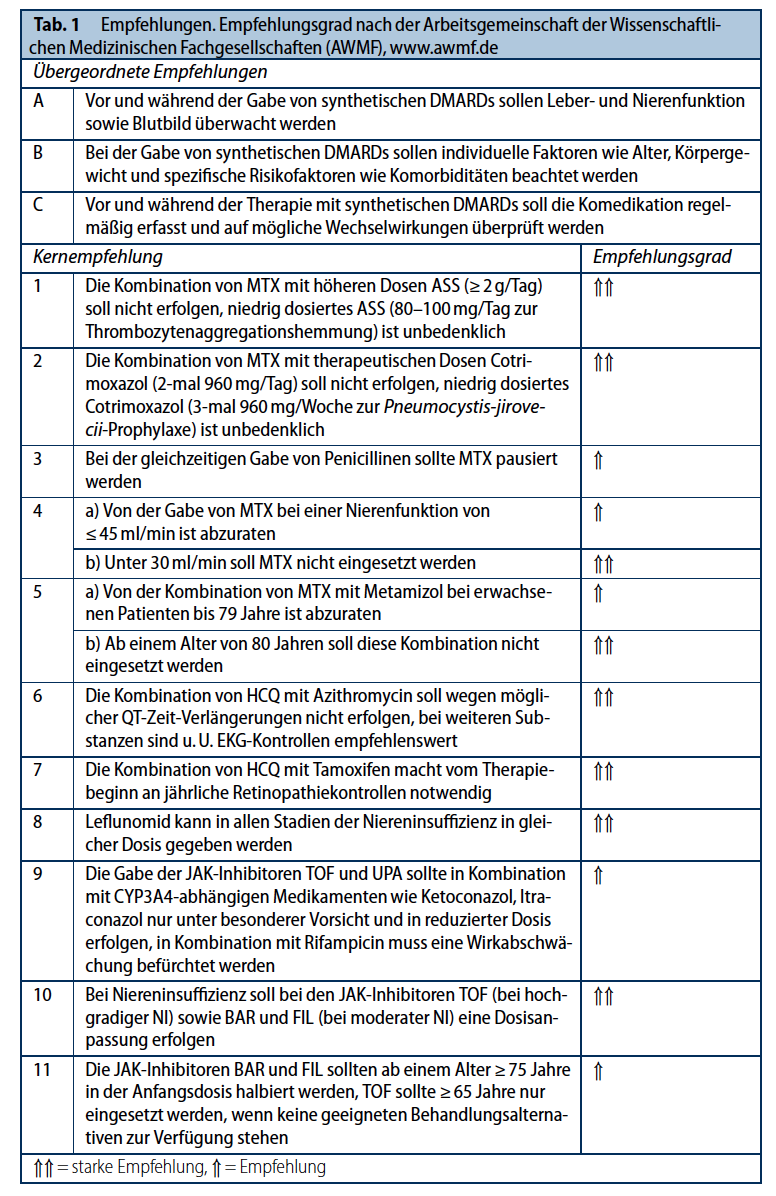
Die übergeordneten und Kernempfehlungen sind in der Tabelle zusammengefasst.
METHOTREXAT
Methotrexat (MTX) ist ein Folatantagonist und hat eine zentrale Rolle als DMARD zur Behandlung der RA. Es wird entweder oral oder subkutan gegeben und hat nach der Resorption eine Plasmaeiweißbindung von 42-57 %. In der Leber wird es zum Teil in den geringer aktiven Metaboliten 7-Hydroxy-MTX umgewandelt. Dieser und das native MTX werden durch glomeruläre Filtration und tubuläre Sekretion mit einer kurzen Halbwertszeit von 2-4 Std. renal eliminiert. Nur ein kleiner Anteil wird auch hepatobilär ausgeschieden (2). Dosierungsempfehlungen für MTX sind vor allem von der renalen aber auch der hepatischen Funktion abhängig. Relevante Toxizitäten die aus erhöhter Exposition resultieren können sind vor allem Knochenmarkstoxizität mit Zytopenien, Transaminasenanstieg, Mukositis und allgemeine Symptome wie u.a. Übelkeit.
Wechselwirkungen
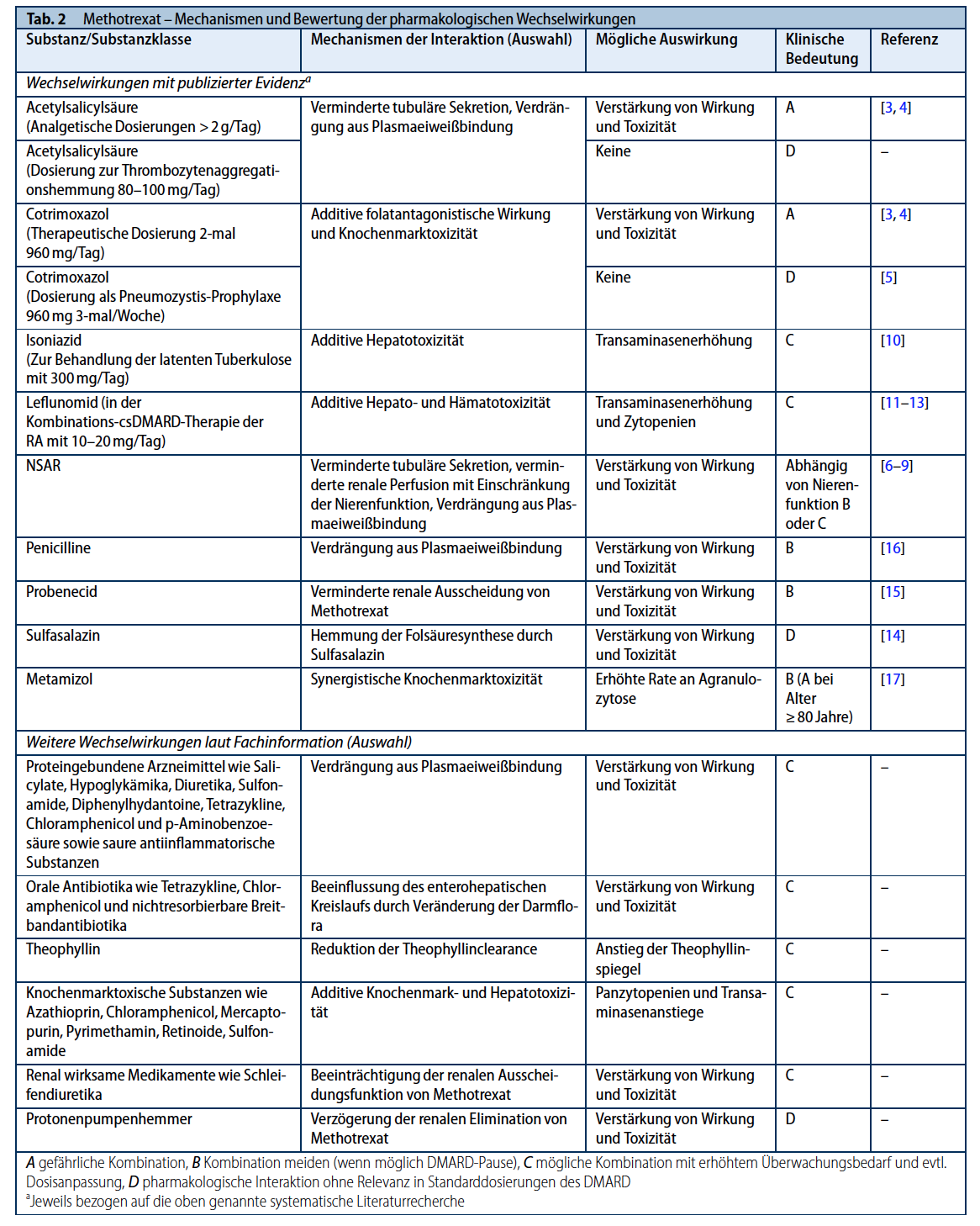
Wechselwirkungen mit anderen Medikamenten sind ein möglicher Grund für MTX-induzierte Panzytopenien. In einer Datenbankanalyse eines britischen Zentrums über 5 Jahre fanden sich bei 18 von 25 MTX-induzierten Panzytopenien mögliche Wechselwirkungen als Ursache. 7 Patienten (28%) verstarben (3). Ein systematisches Review zeigt, dass die simultane Gabe von Cotrimoxazol als Antibiotikum in therapeutischer Dosis von i.d.R. 2x 960 mg/ Tag und MTX zu den häufigsten Kombinationen gehört welche schwere Panzytopenien auslöst (4). Aufgrund der Vielzahl von Fallberichten mit nicht selten fatalem Ausgang (3,4) ist diese Kombination daher daher streng kontraindiziert. Wichtig ist aber, dass die niedrig-dosierte Gabe von 960 mg Cotrimoxazol 3 x/Woche zur Prophylaxe der Pneumocystis jirovecii-Pneumonie (PjP) in Kombination mit MTX, gemäß einer Fall-Kontrollstudie, nicht mit einem erhöhten Risiko für Zytopenien assoziiert ist. (5). Diese Kombination ist also möglich und sicher.
Ähnlich ist es mit der Gabe von Acetylsalicylsäure (ASS) in analgetischer Dosierung von 2 g oder mehr/ Tag, welche ebenfalls ein hohes Wechselwirkungsrisiko mit MTX hat und zur Wirkverstärkung von MTX und Panzytopenien führen kann (4). Dies zeigen retrospektive Fallsammlungen sowie pharmakologische Studien die in einem systematischen Review zusammengefasst sind (4). Eine solche hochdosierte ASS-Therapie wird allerdings heutzutage in der Rheumatologie kaum noch durchgeführt.
Für die häufig gegebene Dosierung von 80-100 mg/d ASS zur Thrombozytenaggregationshemmung konnten in der systematischen Literaturrecherche keine Fallberichte oder pharmakologischen Studien gefunden werden welche Wechselwirkungen mit MTX belegen würden. Auch wenn eine auf diese Fragestellung fokussierte Studie fehlt, so ist nach der Meinung der Konsensgruppe angesichts der Häufigkeit von ASS in der Komedikation zu vermuten, dass relevante Wechselwirkungen von MTX in rheumatologischen Dosierungen und niedrig-dosiertem ASS sehr unwahrscheinlich sind.
Auch die Kombinationen von MTX mit nichtsteroidalen Antirheumatica (NSAR) wurde im Zusammenhang mit Zytopenien beobachtet (3,4,6). Direkte pharmakologische Interaktionen der NSAR, einschließlich Coxibe, mit MTX wurden jedoch nicht gefunden (7-9), so dass hier der Zusammenhang wahrscheinlich vor allem in der potenziellen Beeinträchtigung der Nierenfunktion durch NSAR liegt.
Die Kombinationen von MTX mit dem Antibiotikum Isoniazid zur Behandlung der latenten Tuberkulose (10) und auch dem DMARD Leflunomid (LEF) (11) können zum Anstieg von Transaminasen führen. Im Fall von LEF wurden auch Zytopenien beschrieben (12). Beide Medikamente haben in der Kombination mit MTX im leitliniengerechten Management der RA eine wichtige Rolle und gefährliche klinische Verläufe der Wechselwirkungen sind selten. Unter regelmäßiger Kontrolle der entsprechenden Laborparameter sind die Kombinationen von LEF oder Isoniazid mit MTX daher gerechtfertigt. Für die Kombination von MTX und Leflunomid gibt es auch eine aktuelle große Registerauswertung, welche die generelle Sicherheit demonstriert (13).
Die Kombination von MTX mit dem DMARD Sulfasalazin (SSZ) sowie Hydroxychloroquin (HCQ) hat in einer prospektiven Studie gezeigt sicher und arm an unerwünschten Wirkungen zu sein (13). Das Gichtmedikament Probenecid sollte nicht in Kombination mit MTX gegeben werden, da durch Hemmung der Ausscheidung von MTX toxische Medikamentenkonzentrationen und u.U. schwere Nebenwirkungen auftreten (15).
Dass Wechselwirkungen von MTX mit Penicillinen bestehen könnten, wird stark vermutet (16). Dies kann über die Konkurrenz beider Substanzen um die Plasmaeiweißbindung erklärt werden, was zu höheren Plasmakonzentrationen von MTX führen könnte. Da eine antibiotische Therapie vorübergehend ist und MTX ohne Wirkverlust für 2-3 Wochen pausiert werden kann, empfiehlt die Konsensgruppe MTX für die Dauer der Gabe von Penicillin-Antibiotika zu unterbrechen.
Relativ neu und bisher wenig bekannt ist, dass die Kombination von MTX mit Metamizol gemäß einer Analyse der EudraVigilance Datenbank zu einer im Mittel ca. 4,5fach erhöhten Rate von Agranulozytosen führen kann (17). Das erhöhte Risiko in dieser Kombination ist bereits ab dem 40. Lebensjahr nachweisbar (Odds ratio = OR 2,6), am höchsten aber ab dem 80. Lebensjahr (OR 8,1). Die Rate mit fatalem Ausgang liegt bei dieser Komplikation der kombinierten Therapie bei 17 %, zusammengefasst in allen Altersgruppen. Kinder und Jugendliche unter 18 Jahren hatten in dieser Analyse kein erhöhtes Agranulozytoserisiko bei Kombination von MTX und Metamizol (17). Die Konsensgruppe rät daher von dieser Kombination bei erwachsenen Patienten bis zum 79. Lebensjahr ab. Ab 80 Jahre sollte sie gar nicht durchgeführt werden. Zu beachten ist, dass diese Wechselwirkung nicht in den Fachinformationen von MTX, wohl aber von Metamizol aufgeführt ist.
Es soll erwähnt werden, dass die Kombination von MTX sowohl mit biologischen (b) wie ts DMARD (JAK-Inhibitoren) in kontrollierten klinischen Studien keine Sicherheitshinweise für Wechselwirkungen ergeben haben.
Dosierung im Alter und bei Niereninsuffizienz
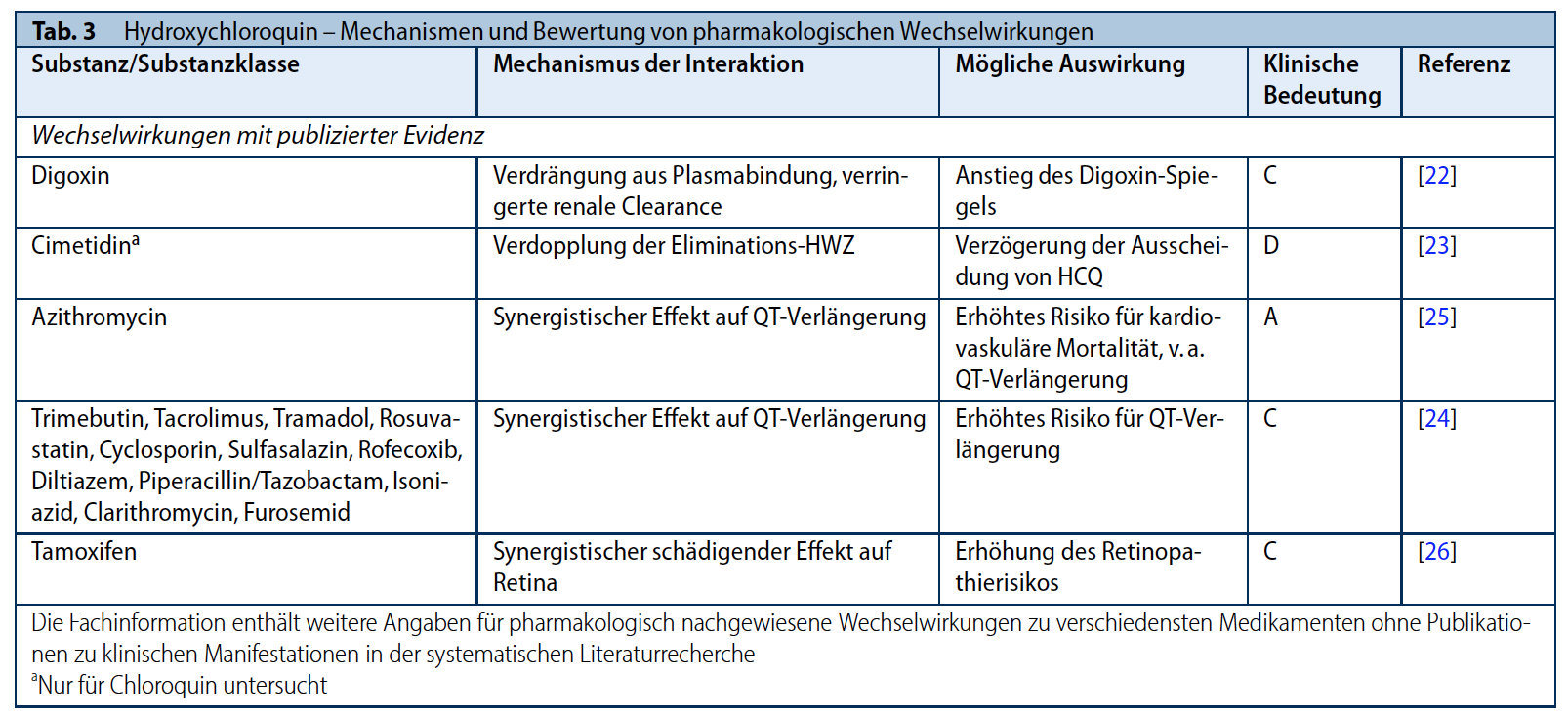
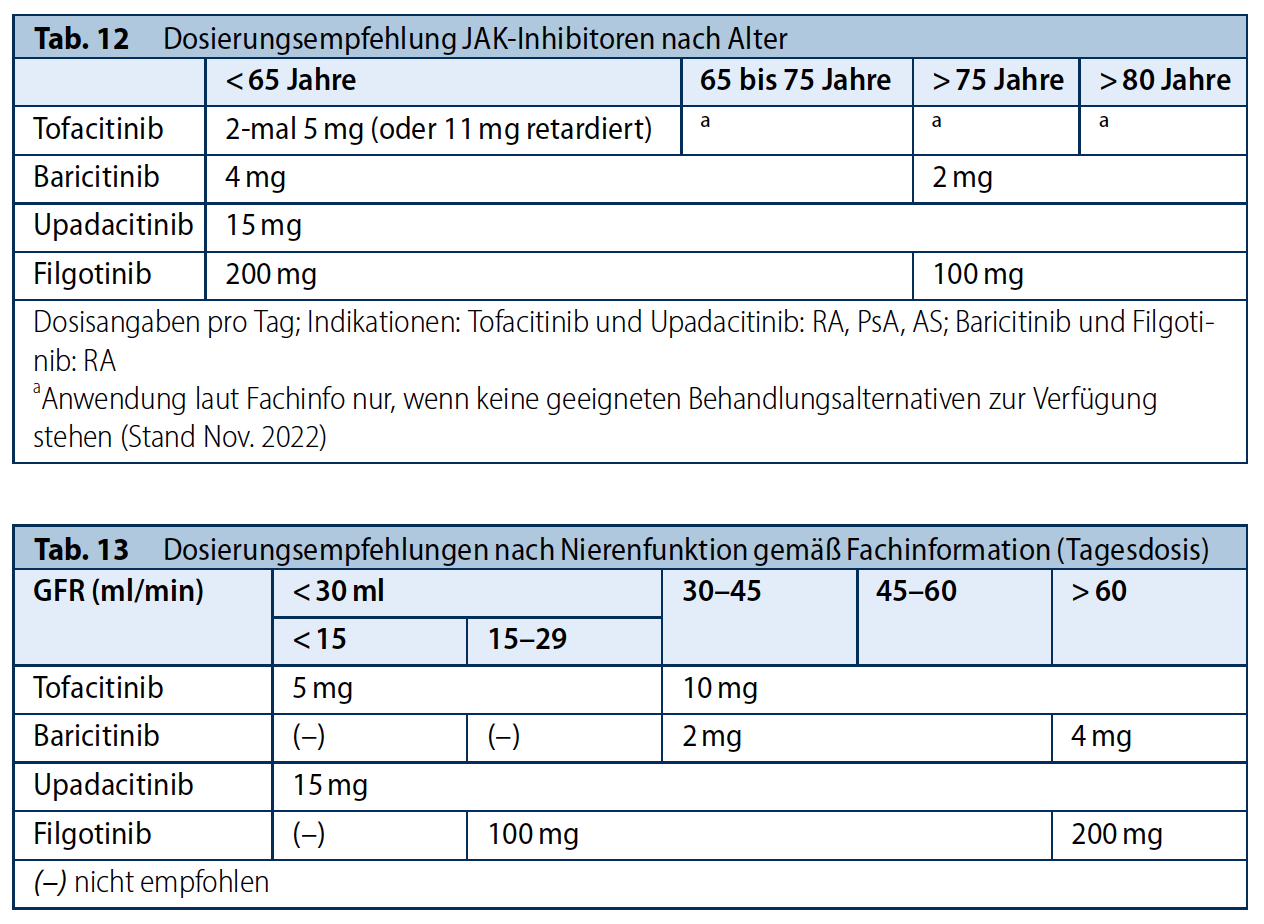
Verschiedene Untersuchungen haben gezeigt, dass nicht das Alter per se, sondern die Organfunktionen und Komedikationen im Alter entscheidend für die Verträglichkeit und damit Dosis von MTX sind (18). Die häufige unerwünschte Wirkung der Übelkeit unter MTX tritt sogar bei Jüngeren häufiger auf als bei Alten (19). Da die Nierenfunktion im Alter labil sein kann, empfiehlt die Konsensgruppe eine vorsichtige Dosierung von MTX ab einem Alter von mehr als 75 Jahren. Das Vorgehen ist aber stark von dem biologischen Alter des Patienten abhängig.
Pharmakologische Untersuchungen zeigen, dass ab einer glomerulären Filtrationsrate (GFR) von < 45 ml/min die Konzentration von MTX im Plasma auf das 1,3-1,6-fache ansteigt und sich die Halbwertszeit von MTX fast verdoppelt. Im Gegensatz dazu zeigen sich bei einer GFR von 45 bis 60 ml/min nur sehr geringe Veränderungen (20). Dementsprechend empfiehlt die Konsensgruppe eine Anpassung der Dosis wie in Tabelle 7 beschrieben und rät von der Gabe von MTX bei einer GFR von 45ml/min oder weniger ab. Unter einer GFR von 30ml/min ist MTX kontraindiziert. Potentielle rasche Veränderungen der Nierenfunktion durch Änderung der Komedikation oder Begleiterkrankungen müssen in die Dosisentscheidung immer mit einbezogen werden. Außerdem muss beachtet werden, dass die Bestimmung der eGFR (estimated glomerular filtration rate) abhängig von Alter, Körpergewicht und der Dynamik eines Nierenversagens zu Über- oder Unterschätzung der Nierenfunktion führen kann. Die letzteren beiden Punkte sind auch der Grund warum die Konsensempfehlung von den Empfehlungen der Fachinformationen von MTX auf Halbierung der MTX-Dosis bei einer GFR von 30-45ml/min abweicht.
HYDROXYCHLOROQUIN
Hydroxychloroquin (HCQ) ist ein als Antirheumatikum eingesetztes Antimalariamittel welches nach intestinaler Resorption stark metabolisiert wird. Es besteht eine außergewöhnlich lange Halbwertszeit von 40-50 Tagen und hohe Bindungskapazitäten der Moleküle zu pigmentiertem Gewebe, aber auch mononukleären Zellen, Muskeln u. a. Die Plasmaproteinbindung beträgt 30-40 % (21).
Wechselwirkungen
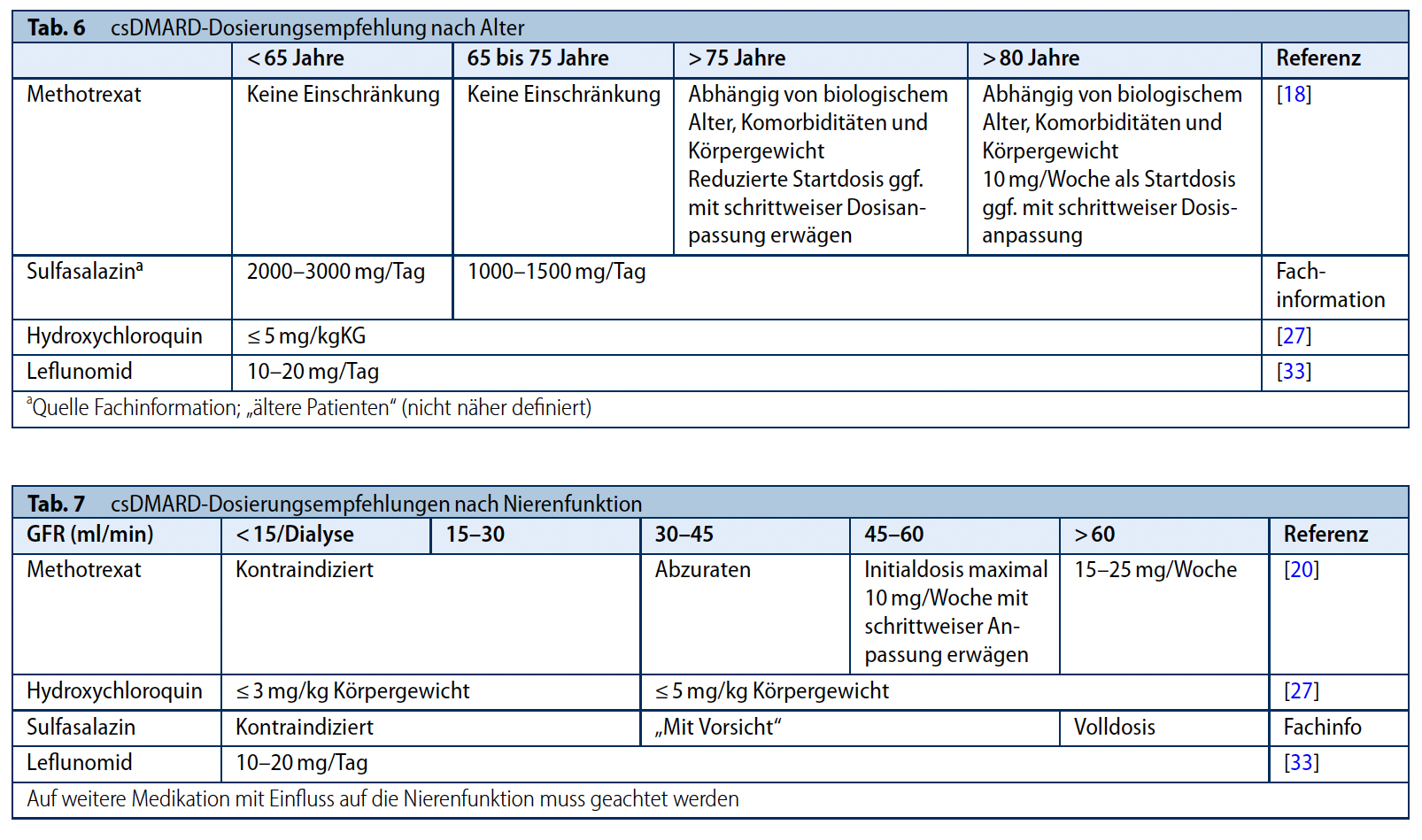
HCQ zählt zu den DMARDs bei denen Wechselwirkungsprobleme bisher nicht im Fokus waren. In einer frühen Untersuchung wurde anhand eines Fallberichtes eine Verdrängung von Digoxin aus der Plasmabindung und verringerte renale Clearance mit der Folge eines Anstieges des Digoxin-Spiegels postuliert (22). Da später keine weiteren Untersuchungen hierzu folgten, bleibt die klinische Bedeutung unklar. Dies gilt auch für eine Wechselwirkung mit dem heute kaum noch verwendeten Cimetidin, welches die Eliminations-Halbwertszeit von HCQ verdoppelt (23).
In einer retrospektiven koreanischen Fall-Kontrollstudie wurde das Risiko einer QT-Verlängerung durch HCQ in Folge von Wechselwirkung mit anderen Medikamenten untersucht, insgesamt 118 Substanzen wurden getestet. Für zwölf davon wurde ein additiver Effekt von HCQ und der jeweiligen Substanz auf die QT-Zeit gefunden: Trimebutin, Tacrolimus, Tramadol, Rosuvastatin, Ciclosporin, Sulfasalazin, Rofecoxib, Diltiazem, Piperacillin / Tazobactam, Isoniazid, Clarithromycin, Furosemid (24). Die praktische Bedeutung dieses Effektes ist unklar. Eine weitere retrospektive Kohortenstudie verglich bei rund 2 Millionen RA-Patienten das kardiovaskuläre Risiko von HCQ, Sulfasalazin, HCQ + Azithromycin und HCQ + Amoxicillin (25). Für die Kombination HCQ + Azithromycin wurde eine signifikante Verdopplung der kardiovaskulären 30-Tage Mortalität (HR 2.19), außerdem in geringerem Ausmaß des Risikos für Thoraxschmerz / Angina (HR 1.15) und Herzinsuffizienz (HR 1.22) gefunden.
Eine relevante funktionelle Wechselwirkung (ohne pharmakologisch bekannten Mechanismus) liegt zwischen HCQ und dem Östrogenantagonisten Tamoxifen vor, der selbst auch eine Retinopathie verursachen kann. Hier ist bekannt, dass durch die gleichzeitige Gabe das Risiko für eine toxische Retinopathie mit einer Odds Ratio von 4.59 signifikant erhöht wird (26). Die aktuellen Sicherheitsempfehlungen zur Therapie mit Antimalariamitteln sehen daher bei der Kombination von HCQ und Tamoxifen jährliche ophthalmologische Screeninguntersuchungen schon ab dem ersten Jahr der Therapie vor (27).
Dosierung im Alter und bei Niereninsuffizienz
HCQ kann unabhängig vom Alter gegeben werden. Bei einer Niereninsuffizienz mit einer GFR von 30ml/min oder weniger sollte die Dosis auf 3mg/kg Körpergewicht reduziert werden (siehe Tabelle 6/7).
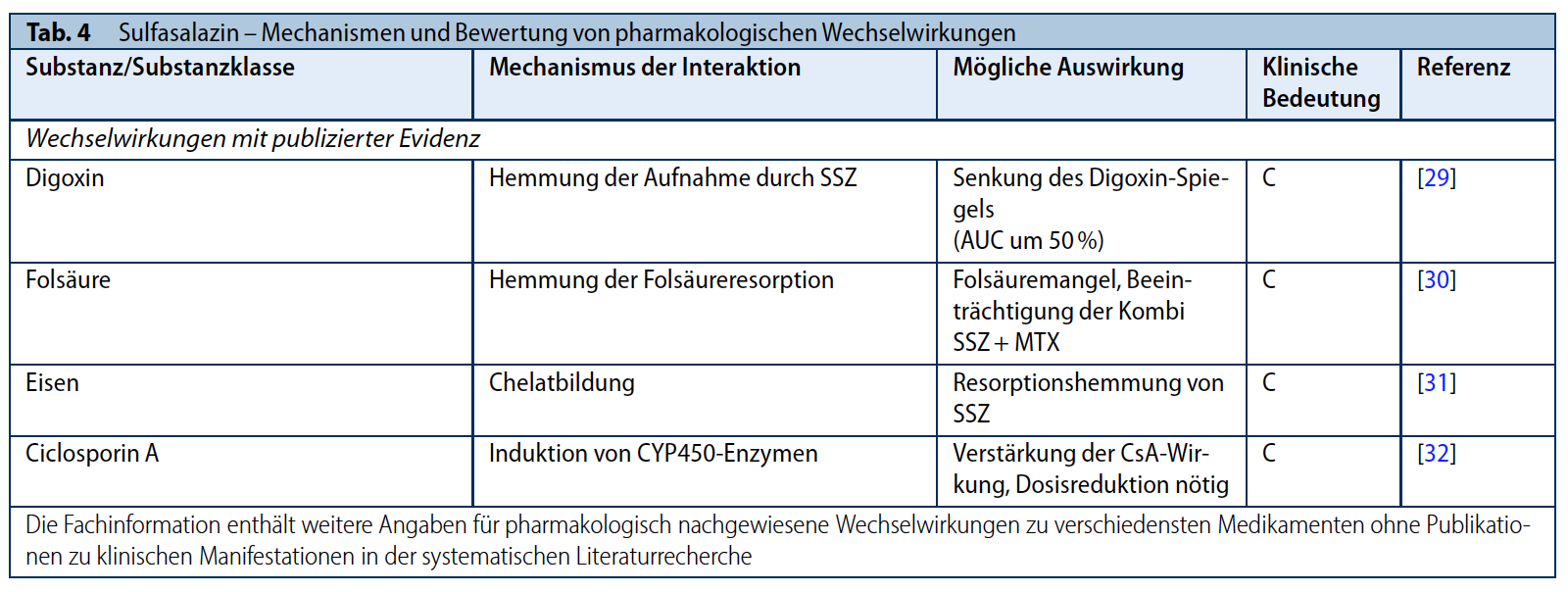
SULFASALAZIN
Sulfasalazin (SSZ) wird zum Teil nativ resorbiert, überwiegend aber im Dünndarm durch bakterielle Azoreduktasen in Sulfapyridin and Mesalazin gespalten, welche dann ebenfalls aufgenommen werden. Wahrscheinlich sind sowohl Sulfasalazin wie auch die Spaltprodukte antiinflammatorisch wirksam. Sie werden jeweils hepatisch weiter metabolisiert (28).
Wechselwirkungen
Auch bei SSZ sind Wechselwirkungen klinisch selten ein Problem. In einer bereits 1976 durchgeführten Untersuchung (später durch keine weitere Studie nachvollzogen) wurde bei 10 Probanden bei gleichzeitiger Gabe von SSZ und Digoxin eine Senkung des Digoxin-Spiegels um bis zu 50 % festgestellt (29). Eine holländische Invitro-Untersuchung ergab eine durch SSZ vermittelte, relevante Hemmung des Folattransporters 1 (Reduced Folate Carrier), und somit eine potentielle Bedeutung bei der Verwendung der Kombination SSZ+MTX (30). Da MTX heute ohnehin kaum noch ohne Folsäure-Substitution angewendet wird, ist die praktische Konsequenz vermutlich gering.
Die gleichzeitige Einnahme von Eisen-Präparaten und SSZ kann über Chelatbildung zur Resorptionshemmung von SSZ führen, wie bereits 1973 berichtet wurde (31). Es sollte deshalb eine zeitlich getrennte Einnahme erfolgen. SSZ kann über Induktion von CYP450-Enzymen wie viele andere Substanzen zu einer Wirkungssteigerung von Ciclosporin A (CsA) führen – dies wurde durch einen Fallbericht erstbeschrieben (32). Bei gleichzeitiger Anwendung beider Substanzen sollte deshalb die CsA-Dosis reduziert werden, im beschriebenen Fall lag die Reduktion bei ca. 40 %.
Dosierung im Alter und bei Niereninsuffizienz
Die Fachinformation empfiehlt eine Dosisreduktion ab 65 Jahre. Ab einer GFR von 30ml/min oder weniger ist SSZ kontraindiziert (siehe Tabelle 6/7).
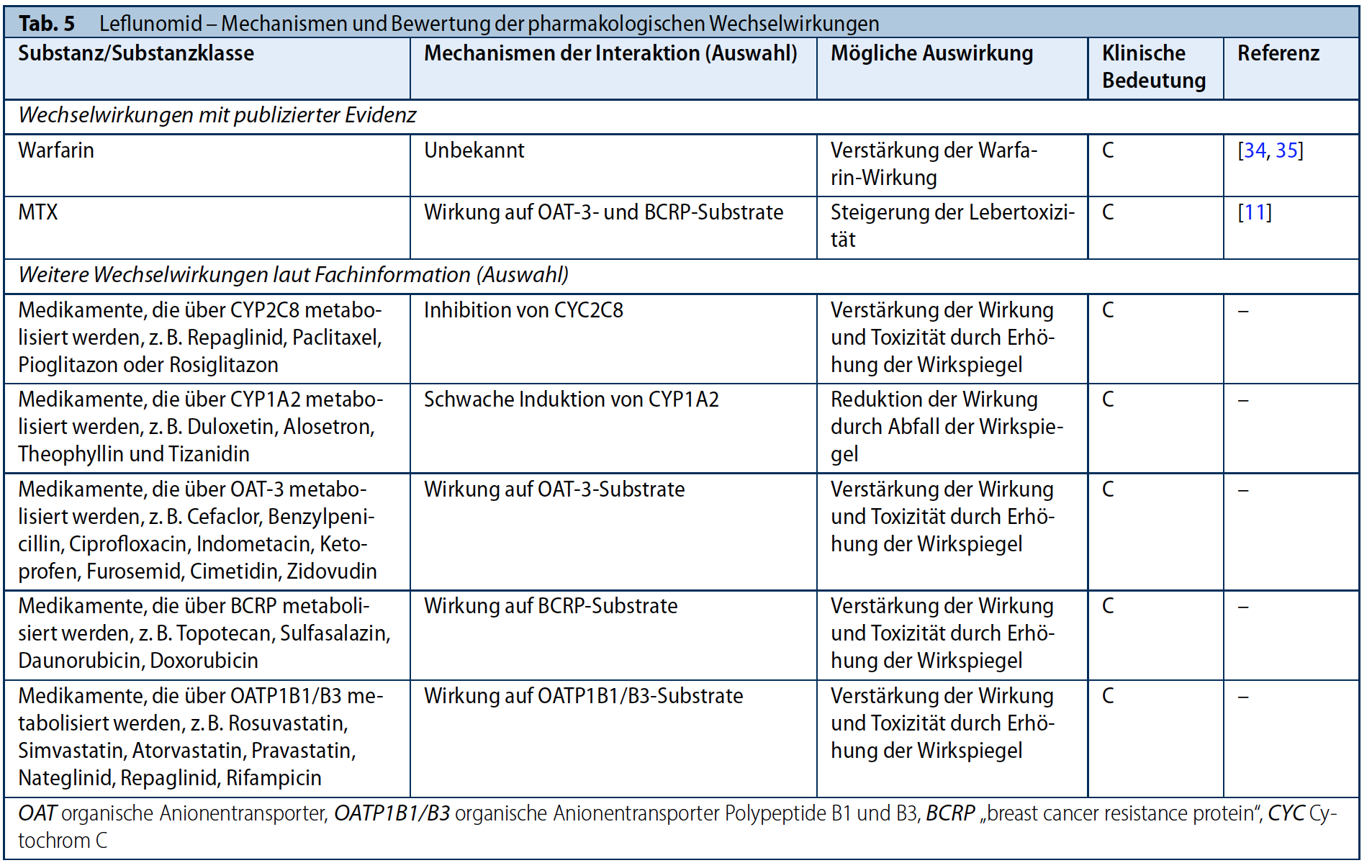
LEFLUNOMID
Leflunomid (LEF) hemmt die Di-Hydro-Orotrat-Dehydrogenase und hemmt damit die Bildung von Pyrimidin. Leflunomid wird oral verabreicht und in der Leber in sein Racemat Teriflunomid (A771726) als aktiven Metaboliten umgewandelt. Teriflunomid wird nahezu komplett biliär ausgeschieden nur ein ganz geringer Teil wird nach Glucoronidierung renal eliminiert. Teriflunomid unterliegt einer enterohepatischen Rezirkulation und hat eine lange Halbwertszeit von üblicherweise 1 bis 4 Wochen. Teriflunomid ist zu > 99 % an Plasmaproteine gebunden. Erkrankungen, die mit verminderten Plasmaproteinspiegeln einhergehen (z. B. Leberzirrhose, nephrotisches Syndrom) führen zu erhöhten Spiegeln des aktiven Metaboliten im Serum (33), Medikamente welche die enterohepatische Zirkulation beeinflussen reduzieren den Wirkspiegel.
Wechselwirkungen
Warfarin, wie auch Medikamente die über CYP 2C8 metabolisiert werden (z. B. Repaglinid, Paclitaxel, Pioglitazon oder Rosiglitazon), können durch LEF in ihrer Wirkung verstärkt werden (34, 35). Es besteht daher ein erhöhter Überwachungsbedarf der jeweiligen durch die Substanz beeinflussten Laborparameter. Die Kombination mit MTX wurde zuvor diskutiert. Unter der Therapie mit LEF wurden in einer kleinen Fallsammlung Alveolitiden in Assoziation mit einer gleichzeitigen MTX-Therapie postuliert (36). Hinweise für Wechselwirkungen von LEF mit biologischen DMARD existieren nicht, dies wurde auch in klinischen Studien mit Adalimumab und Rituximab in Kombiantion mit LEF nicht gefunden (37-39).
Dosierung im Alter und bei Niereninsuffizienz
Zu einer Einschränkung der Gabe von LEF im höheren Lebensalter gibt es keine Informationen. LEF kann in allen Stadien der Nierenfunktion einschließlich Dialysepflicht ohne Einschränkungen verabreicht werden. Obwohl das Molekül vergleichsweise klein ist, schützt die hohe Plasma-Eiweiß-Bindung vor einer Elimination durch eine Standard-Hämodialyse [40-42]. Ähnliches ist kasuistisch bei der Peritonealdialyse beschrieben [43] (siehe Tabelle 6/7).
tsDMARDs (JAK-Inhibitoren)
tsDMARDs (Januskinase =JAK-Inhibitoren) sind kleine Moleküle und werden oral gegeben. Sie unterscheiden sich nicht nur in ihrer Spezifität bezüglich der Hemmung der verschiedenen JAKs, sondern auch in ihrer Metabolisierung. Detaillierte Angaben zu den pharmakologischen Daten bezüglich Wechselwirkungen und Dosierung sind im Supplement aufgeführt.
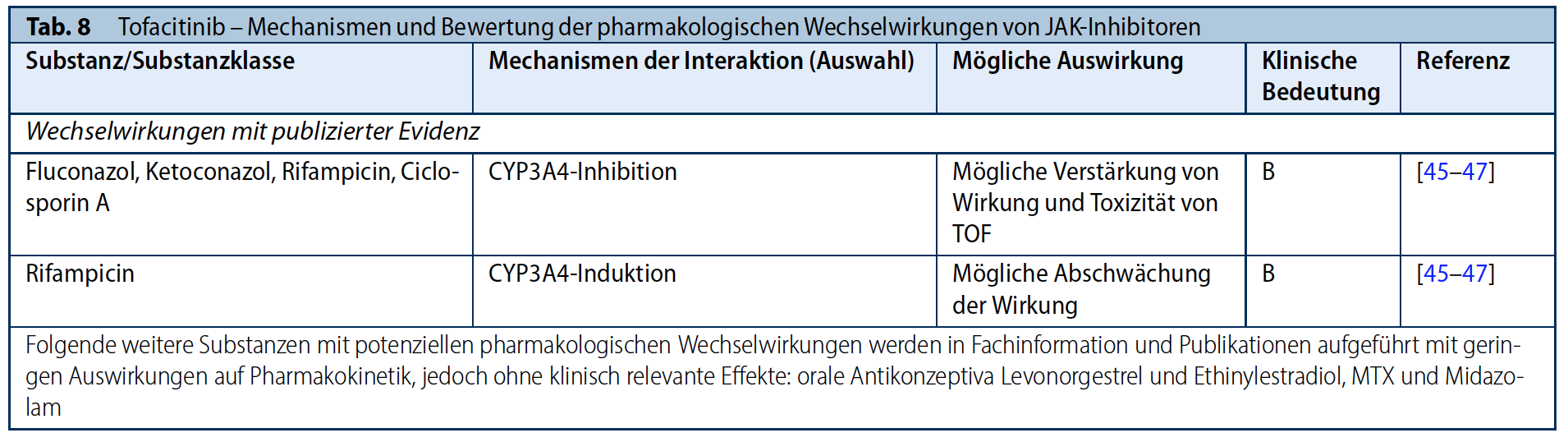
Tofacitinib
Tofacitinib (TOF) wird primär hepatobiliär (ca. 70 %) und nur mäßig über die der Nieren (ca. 30 %) ausgeschieden. Die Metabolisierung von TOF erfolgt in erster Linie durch CYP3A4 und in geringerem Maße durch CYP2C19 (44). Die gleichzeitige Einnahme der CYP3A4-Inhibitoren Fluconazol, Ketoconazol aber auch Ciclosporin A führt zu einem Anstieg der Konzentration von Tofacitinib. Bei gleichzeitiger Verabreichung mit Rifampicin, dem starken CYP3A4-Induktor, nimmt die TOF-Exposition ab (45-47). (Tab. 8)
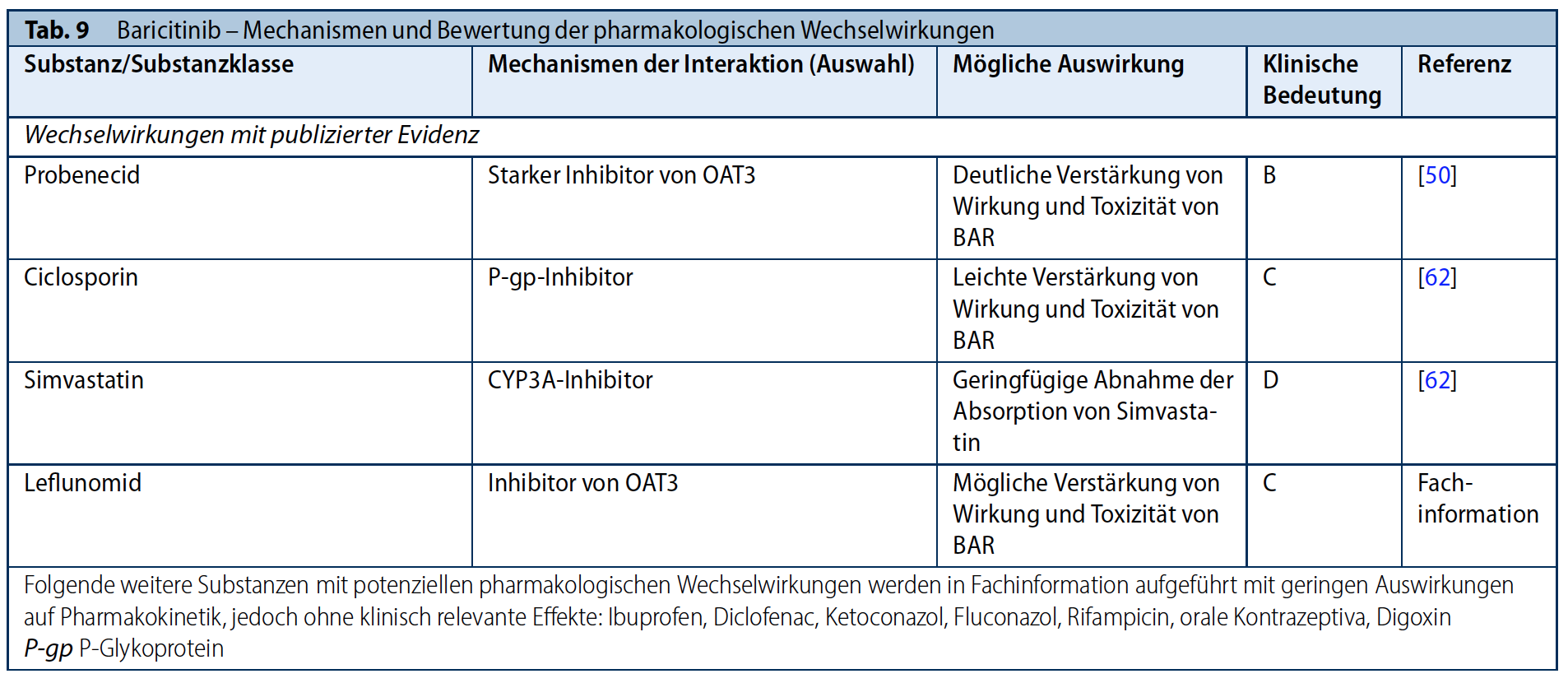
Barcitinib
Baricitinib (BAR) wird zu ca. 75 % überwiegend über die Nieren und zu ca. 20 % über den Fäzes ausgeschieden (48-49). Probenecid, ein starker OAT3-Inhibitor, erhöhte in vivo die Area under the curve (AUC) von BAR um das Zweifache und verringerte die renale Clearance auf 69 % (50). Auch LEF, welches über den Metaboliten Teriflunomid ein schwacher OAT3-Inhibitor ist, kann die Konzentrationen von BAR beeinflussen (51). (Tab. 9). Die praktische Bedeutung dieser Wechselwirkung ist bisher unklar.
Filgotinib
Filgotinib (FIL) wird überwiegend im Darm zu dem aktiven Metaboliten GS-829845 umgewandelt, welcher circa 10-mal weniger potent ist als die Ausgangssubstanz und den Großteil der im Plasma zirkulierenden Substanzen ausmacht. Ca. 87 % der verabreichten Dosis wird als natives FIL oder dessen Metaboliten ausgeschieden und nur ca. 15 % über den Stuhl (52-53). Da FIL und GS-829845 Substrate des Wirkstofftransporters P-gp sind, kommt es bei Gabe von P-gp Hemmern wie Itraconazol zu einer Erhöhung von FIL und seinem Metaboliten, während es bei gleichzeitiger Gabe mit Rifampin als P-gp Induktor zu einer mäßigen Reduktion kommt (54). Substrate von OATP wie Atorvastatin, Pravastatin und Rosuvastatin können die Konzentrationen von FIL beeinflussen (55). Der Effekt wurde in einer aktuellen Studie aber als nicht relevant bewertet (56) (Tab. 10).
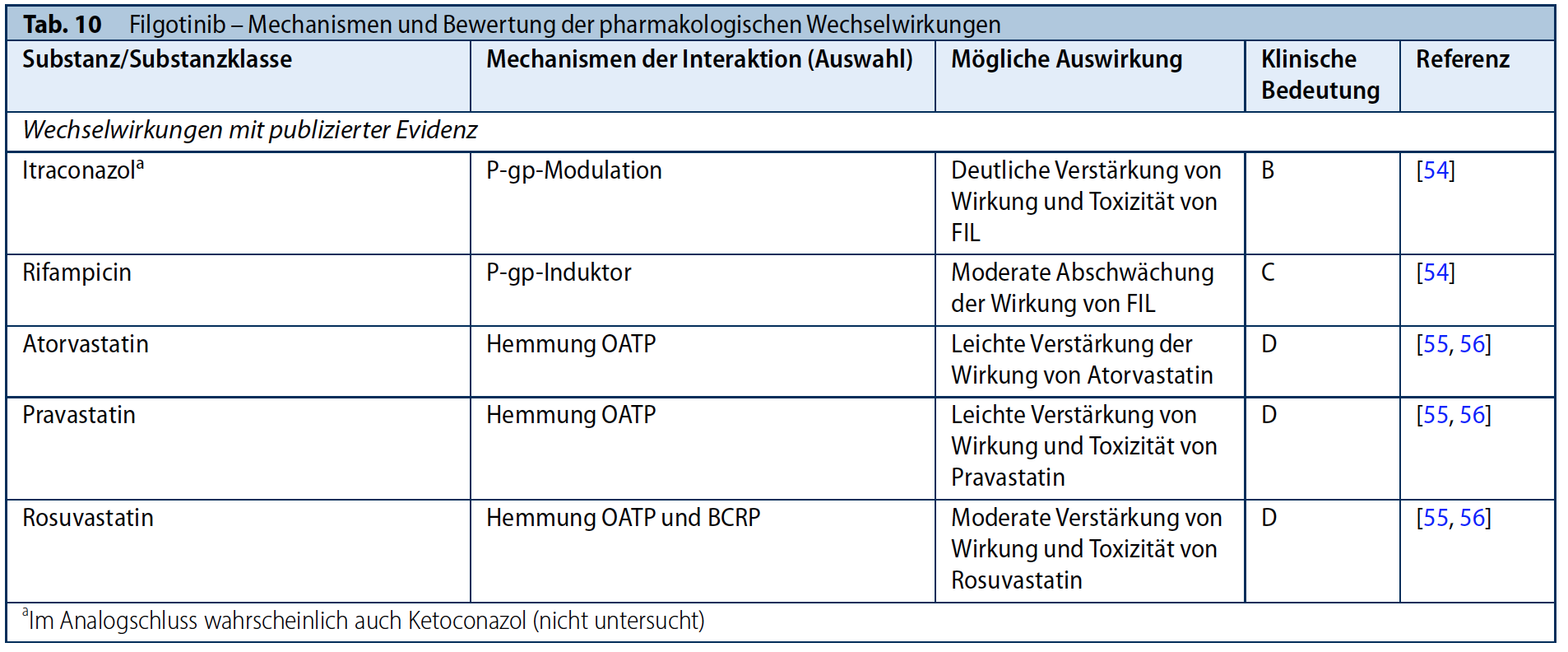
Upadacitinib
Upadacitinib (UPA) wird zu ca. 53 % fäkal und zu ca. 43 % im Urin ausgeschieden (hauptsächlich unverändert zu ca. 62 % und metabolisiert zu ca. zu 34 %). Das wichtigste CYP-Enzym, das am Metabolismus von UPA beteiligt ist, ist CYP3A4 (47, 57). Dementsprechend können die CYP3A4-Inhibitoren Fluconazol oder Ketoconazol die Wirksamkeit von UPA verstärken, während Rifampicin sie abschwächt (57).
Es wurde kein relevanter Effekt von TOF, BAR, FIL oder UPA auf die Pharmakokinetik von Ethinylestradiol oder Levonorgestrel nachgewiesen. Die Substanzen beeinflussen die Wirkung dieser am häufigsten eingesetzten oralen Antikonzeptiva also nicht (47, 59-61).
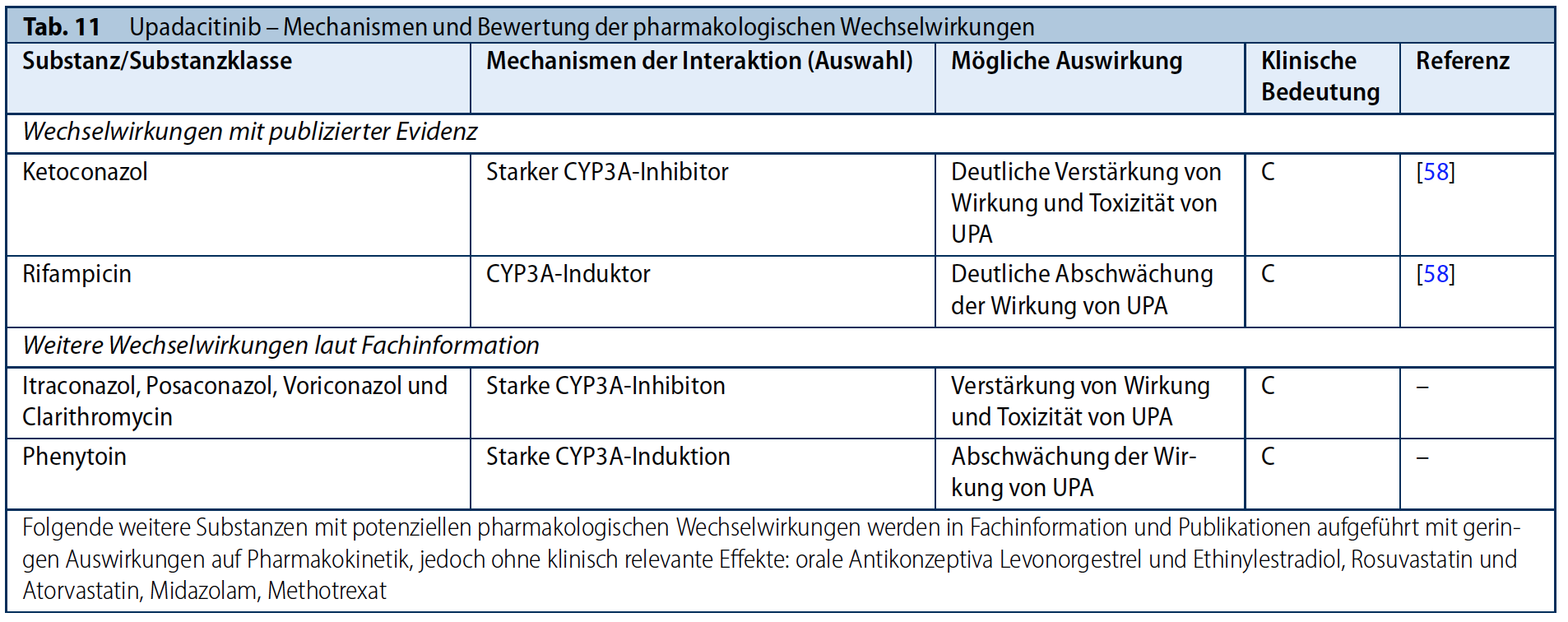
Dosierung im Alter, Leber- und Niereninsuffizienz
Laut Fachinformation sollte TOF ab 65 Jahren nur gegeben werden wenn keine geeigneten Behandlungsalternativen zur Verfügung stehen. BAR und FIL sollten ab einem Alter von 75 Jahren in der Dosis auf 2mg/d bzw.100mg/d halbiert werden. Obgleich die hepatobiliäre Elimination von Tofacitinib und Upadacitinib vergleichsweise höher als bei Baricitinib und Filgotinib ist, sind die Empfehlungen bezüglich Dosierung bei Leberfunktionsstörungen für sämtliche JAK-Inhibitoren gemäß Fachinformation identisch: Die Applikation ist bei leichten (Child Pugh A) und mittelschweren Leberfunktionsstörungen (Child Pugh B) in den für RA und PsA zugelassenen Standarddosierungen möglich, jedoch bei schweren Leberfunktionsstörungen (Child Pugh C) entweder nicht empfohlen oder kontraindiziert. Umgekehrt ist die renale Elimination bei Baricitinib und Filgotinib bedeutsamer, weswegen in der Fachinformation eine Dosisreduktion bei eingeschränkte Nierenfunktion (eGFR von ≤ 60 ml/min) empfohlen wird.
Diskussion
Medikamentöse Wechselwirkungen von synthetischen DMARDs mit anderen Substanzen können sowohl zu unerwünschten Wirkungen durch eine Wirkverstärkung der DMARDs oder der Kombinationspartner, wie auch zur jeweiligen Wirkabschwächung führen. Darüber hinaus ist die Beachtung der renalen Ausscheidungsfunktion bei vielen DMARDs bedeutend für die Sicherheit der Therapie. Dies ist für die Praxis der rheumatologischen Therapie sehr wichtig. Die pharmakologischen Daten sind jedoch komplex und potenzielle, pharmakologisch nachweisbare Wechselwirkungen in der klinischen Praxis u. U. sehr unterschiedlich relevant. In der hier vorgestellten Arbeit wurden daher eine evidenz- und konsens-basierte Expertenempfehlung auf der Basis einer systematischen Literaturrecherche erstellt, welche dem klinisch tätigen Rheumatologen bei der Bewertung von potenziellen Wechselwirkungen und der Dosisfindung im Alter und bei Niereninsuffizienz helfen soll. Dies ist unserer Kenntnis nach die erste solche systematische Bewertung nach klinischen Kriterien in der internationalen Literatur.
Welche Relevanz und dadurch auch Konsequenzen pharmakologisch beschriebene Wechselwirkungen nach Bewertung der Literatur und Konsensfindung der Experten haben, wurde in einer 4-stufigen Graduierung von A-D eingeordnet. Dabei haben wir, neben der Stärke der pharmakologischen Interaktion, auch berücksichtigt, ob die DMARD-Therapie, z. B. im Falle einer vorübergehenden Antibiotikatherapie, problemlos pausiert werden kann (Graduierung B). Im Gegensatz kann es trotz relevanter Wechselwirkungen u. U. klinisch wichtig sein, dauerhaft eine Kombinationstherapie durchzuführen, die aber dann besonders kontrolliert werden sollte (Graduierung C). Einige beschriebene Wechselwirkungen betreffen einerseits Substanzen welche heutzutage nur sehr selten zur Anwendung kommen (und für die es gute Behandlungsalternativen gibt), wie z.B. Probenecid, andererseits allerdings auch in Deutschland häufig verwendete Substanzen wie Metamizol, für welche das Wissen um Wechselwirkungen mit MTX bisher nicht allgemein bekannt war. Bei den Empfehlungen zur Dosierung bei Niereninsuffizienz muss betont werden, dass die Nierenfunktion sich u. U. kurzfristig ändern kann. Besondere Aufmerksamkeit bedarf es daher u. a. bei der Gabe von potenziell nephrotoxischen Medikamenten wie z. B. NSAR mit renal eliminierten cs- oder tsDMARDs.
Zu erwähnen ist, dass bei den zumeist seit vielen Jahrzehnten eingesetzten csDMARDs eine Vielzahl von Fallberichten und -sammlungen zu klinisch manifesten Wechselwirkungen veröffentlicht wurden, während bei den JAK-Inhibitoren bis jetzt vorwiegend nur Arbeiten mit pharmakologischen Analysen publiziert wurden. Dies wurde in den Empfehlungen berücksichtigt.
Wir haben die Ergebnisse der systematischen Literaturrecherche jeweils in den Tabellen mit Angaben welche nur aus der Fachinformationen entnommen wurden komplettiert. Dieser Teil erhebt aber keinen Anspruch auf Vollständigkeit da insbesondere bei den csDMARD noch eine Vielzahl von teilweise schwachen und teilweise klinisch selten releventen pharmakologisch nachgewiesen wurden. Zu den tsDMARD (JAK-Inhibitoren) werden die ausführlicheren pharmakologischen Daten in einem Supplement zusammengefasst.
Ziel der Empfehlungen war, möglichst viele Aspekte zu berücksichtigen und gleichzeitig das komplexe Feld der Wechselwirkungen auf eine überschaubare Anzahl von klinisch relevanten Empfehlungen zusammenzufassen. Die Entscheidung über den klinischen Einsatz und die Dosierung eines synthetischen DMARDs, z.B. auch mit Komedikation von Substanzen mit potentiellen Wechselwirkungen, obliegt aber dennoch dem behandelnden Arzt und kann durchaus von den hier vorgestellten Empfehlungen abweichen. Die Fachinformation bleibt das rechtlich bindende Dokument.
Literatur
-
Filkova M, Carvalho J, Norton S et al. (2017). Polypharmacy and unplanned hospitalizations in patients with rheumatoid arthritis. J Rheumatol 44: 1786-179
-
Fiehn C. Pharmakologie von Methotrexat (2016) In: Müller-Ladner U und Rau R (Hrsg) Methotrexat bei Autoimmunerkrankungen – moderne Therapiekonzepte in der Rheumatologie, Dermatologie und Gastroenterologie. 1. Auflage, Bremen UNI-MED, S. 23-29
-
Lim AY, Gaffney K, Scott DG (2005) Methotrexate-induced pancytopenia: serious and under-reported? Our experience of 25 cases in 5 years. Rheumatology (Oxford) 44(8):1051-5
-
Bourré-Tessier J, Haraoui B (2010) Methotrexate drug interactions in the treatment of rheumatoid arthritis: a systematic review. J Rheumatol 37(7):1416-21
-
Kwon OC, Lee JS, Kim YG et al (2018) Safety of the concomitant use of methotrexate and a prophylactic dose of trimethoprim-sulfamethoxazole. Clin Rheumatol 37(12):3215-3220
-
Svanström H, Lund M, Melbye M, Pasternak B (2018) Concomitant use of low-dose methotrexate and NSAIDs and the risk of serious adverse events among patients with rheumatoid arthritis. Pharmacoepidemiol Drug Saf 27(8):885-893
-
Ahern M, Booth J, Loxton A et al (1988) Methotrexate kinetics in rheumatoid arthritis: is there an interaction with nonsteroidal antiinflammatory drugs? J Rheumatol 15(9):1356-60
-
Schwartz JI, Agrawal NG, Wong PH et al (2009) Examination of the effect of increasing doses of etoricoxib on oral methotrexate pharmacokinetics in patients with rheumatoid arthritis. J Clin Pharmacol 49(10):1202-9
-
Karim A, Tolbert DS, Hunt TL et al (1999) Celecoxib, a specific COX-2 inhibitor, has no significant effect on methotrexate pharmacokinetics in patients with rheumatoid arthritis. J Rheumatol (12):2539-43
-
Vanhoof J, Landewe S, Van Wijngaerden E et al (2003) High incidence of hepatotoxicity of isoniazid treatment for tuberculosis chemoprophylaxis in patients with rheumatoid arthritis treated with methotrexate or sulfasalazine and anti-tumour necrosis factor inhibitors. Ann Rheum Dis 62(12):1241-2
-
Bird P, Griffiths H, Tymms K et al (2013) The SMILE study -- safety of methotrexate in combination with leflunomide in rheumatoid arthritis. J Rheumatol 40(3):228-35
-
Chan J, Sanders DC, Du L et al (2004) Leflunomide-associated pancytopenia with or without methotrexate. Ann Pharmacother 38(7-8):1206-11
-
Bredemeier M, Ranza R, Kakehasi AM et al (2021) Safety of the Methotrexate-leflunomide Combination in Rheumatoid Arthritis: Results of a Multicentric, Registry-based, Cohort Study (BiobadaBrasil). J Rheumatol 48(10):1519-1527
-
Quach LT, Chang BH, Brophy MT et al (2017) Rheumatoid arthritis triple therapy compared with etanercept: difference in infectious and gastrointestinal adverse events. Rheumatology (Oxford) 56(3):378-383
-
Basin KS, Escalante A, Beardmore TD (1991) Severe pancytopenia in a patient taking low dose methotrexate and probenecid. J Rheumatol 18(4):609-10
-
Sathi N, Ackah J, Dawson J (2006) Methotrexate induced neutropenia associated with coprescription of penicillins: serious and under-reported? Rheumatology (Oxford) 45(3):361-2
-
Homann F, Bantel C, Jobski K (2019) Agranulocytosis attributed to metamizole: An analysis of spontaneous reports in EudraVigilance 1985‐2017. Basic Clin Pharmacol Toxicol 126: 116-125
-
Bologna C, Viu P, Jorgensen C et al (1996) Effect of age on the efficacy and tolerance of methotrexate in rheumatoid arthritis. Br J Rheumatol 35(5):453-7
-
Patil P, Parker RA, Rawcliffe C et al (2014) Methotrexate-induced nausea and vomiting in adolescent and young adult patients. Clin Rheumatol 33(3):403-7
-
Bressolle F, Bologna C, Kinowski JM (1989) Effects of moderate renal insufficiency on pharmacokinetics of methotrexate in rheumatoid arthritis patients. Ann Rheum Dis 57:110-113
-
Furst DE (1996) Pharmacokinetics of hydroxychloroquine and chloroquine during treatment of rheumatic diseases. Lupus 5(Suppl1): S11-5
-
Leden I (1982) Digoxin-hydroxychloroquine interaction. Acta Med Scand 211: 411-412
-
Ette EI, Brown-Awala EA, Essien EE (1987) Chloroquine elimination in humans: effect of low-dose cimetidine. J Clin Pharmacol 27: 813-816
-
Choi BJ, Koo Y, Kim TY et al (2021) Risk of QT prolongation through drug interactions between hydroxychloroquine and concomitant drugs prescribed in real world practice. Nature Scientific Rep 11: 6918
-
Lane JCE, Weaver J, Kostka K et al (2020) Risk of hydroxychloroquine alone and in combination with azithromycin in the treatment of rheumatoid arthritis: a multinational, retrospective study. Lancet Rheumatol 2: e698-711
-
Melles RB, Marmor MF (2014) The risk of toxic retinopathy in patients on long-term hydroxychloroquine therapy. JAMA Ophthalmol 132:1453-60
-
Fiehn C, Ness T, Weseloh C et al (2019) Sicherheitsmanagement der Therapie mit Antimalariamitteln in der Rheumatologie. Interdisziplinäre Empfehlungen auf der Basis einer systematischen Literaturrecherche. Z Rheumatol 79(2): 186-194
-
Plosker GL, Croom KF (2005) Sulfasalazine. Drugs 65: 1825-1849
-
Juhl RP, Summers RW, Guillory JK et al (1976) Effect of sulfasalazine on digoxin bioavailability. Clin Pharmacol Ther 20: 387-394
-
Jansen G, van der Heijden J, Oerlemans R et al (2004) Sulfasalazine Is a Potent Inhibitor of the Reduced Folate Carrier – Implications for Combination Therapies With Methotrexate in Rheumatoid Arthritis. Arthritis Rheum 50: 2130-2139
-
Das KM, Eastwood MA (1973) Effect of iron and calcium on salicylazosulphapyridine metabolism. Scott Med J 18:45-50
-
Du Cheyron D, Debruyne D, Lobbedez T et al (1999) Effect of sulfasalazine on cyclosporin blood concentration. Eur J Clin Pharmacol 55: 227-228
-
Prakash A, Jarvis B (1999) Leflunomid: a review of its use in active rheumatoid arthritis. Drugs 58(6): 1137-64
-
Lim V, Pande I (2002) Leflunomide can potentiate the anticoagulant effect of warfarin. BMJ 325(7376):1333
-
Chonlahan J, Halloran MA, Hammonds A (2006) Leflunomide and warfarin interaction: case report and review of the literature. Pharmacotherapy 26(6): 868-71
-
Rutanen J, Kononoff A, Arstila L et al (2014) Five cases of interstitial lung disease after leflunomide was combined with methotrexate therapy. Scand J Rheumatol 43(3): 254-258
-
Burmester GR, Mariette X, Montecucco C et al (2007) Adalimumab alone and in combination with disease-modifying antirheumatic drugs for the treatment of rheumatoid arthritis in clinical practice: the Research in Active Rheumatoid Arthritis (ReAct) trial. Ann Rheum Dis 66(6):732-9
-
Narváez J, Díaz-Torné C, Ruiz JM et al (2011) Comparative effectiveness of rituximab in combination with either methotrexate or leflunomide in the treatment of rheumatoid arthritis. Semin Arthritis Rheum 41(3):401-5
-
Behrens F, Koehm M, Rossmanith T et al (2021) Rituximab plus leflunomide in rheumatoid arthritis: a randomized, placebo-controlled, investigator-initiated clinical trial (AMARA study). Rheumatology (Oxford) 60(11):5318-5328
-
Beaman JM, Hackett LP, Luxton G et al (2002) Effect of hemodialysis on leflunomide plasma concentrations. Ann Pharmacother 36(1):75-7
-
Iwamoto M, Homma S, Asano Y et al (2005) Administration of leflunomide to a patient with rheumatoid arthritis on haemodialysis. Scand J Rheumatol 34(5):410-1
-
Bergner R, Peters L, Schmitt V et al (2013) Leflunomide in dialysis patients with rheumatoid arthritis – a pharmacokinetic study. Clin Rheumatol 32(2):267-70
-
Russo PA, Wiese MD, Smith MD et al (2013) Leflunomide for inflammatory arthritis in end-stage renal disease on peritoneal dialysis: a pharmacokinetic and pharmacogenetic study. Ann Pharmacother 47:e15
-
Scott LJ (2017) Tofacitinib: A Review in Rheumatoid Arthritis. Drugs 77: 1865-1879
-
Gupta P, Chow V, Wang R et al (2014) Evaluation of the effect of fluconazole and ketoconazole on the pharmacokinetics of tofacitinib in healthy adult subjects. Clin Pharmacol Drug Dev 3: 72-7
-
Guo X, Li W, Li Q et al (2019) Tofacitinib Is a Mechanism-Based Inactivator of Cytochrome P450 3A4. Chem Res Toxicol 32: 1791-1800
-
Veeravalli V, Dash RP, Thomas JA et al (2020) Critical Assessment of Pharmacokinetic Drug-Drug Interaction Potential of Tofacitinib, Baricitinib and Upadacitinib, the Three Approved Janus Kinase Inhibitors for Rheumatoid Arthritis Treatment. Drug Saf 43: 711-725
-
Shi JG, Chen X, Lee F et al (2014) The pharmacokinetics, pharmacodynamics, and safety of baricitinib, an oral JAK 1/2 inhibitor, in healthy volunteers. J Clin Pharmacol 54: 1354-61
-
Mogul A, Corsi K, McAuliffe L (2019) Baricitinib: The Second FDA-Approved JAK Inhibitor for the Treatment of Rheumatoid Arthritis. Ann Pharmacother 53: 947-953
-
Posada MM, Cannady EA, Payne CD et al (2017) Prediction of Transporter-Mediated Drug-Drug Interactions for Baricitinib. Clin Transl Sci 10(6): 509-519
-
Al-Salama ZT and Scott LJ (2018) Baricitinib: A Review in Rheumatoid Arthritis. Drugs 78: 761-772
-
Meng A, Anderson K, Nelson C et al (2022) Exposure-response relationships for the efficacy and safety of filgotinib and its metabolite GS-829845 in subjects with rheumatoid arthritis based on phase 2 and phase 3 studies. Br J Clin Pharmacol 88:3211-3221
-
Dhillon S, Keam SJ (2020). Filgotinib: First Approval. Drugs 80: 1987-1997
-
Hsueh CH, Anderson K, Shen G et al (2022) Evaluation of the potential drug interactions mediated through P-gp, OCT2, and MATE1/2K with filgotinib in healthy subjects. Clin Transl Sci 15: 361-370
-
Anderson K, Nelson CH, Gong Q et al (2022) Assessment of the Effect of Filgotinib on the Pharmacokinetics of Atorvastatin, Pravastatin, and Rosuvastatin in Healthy Adult Participants. Clin Pharmacol Drug Dev 11: 235-245
-
Namour F, Desrivot J, Van der Aa A et al (2016) Clinical Confirmation that the Selective JAK1 Inhibitor Filgotinib (GLPG0634) has a Low Liability for Drug-drug Interactions. Drug Metab Lett 10: 38-48
-
Mohamed MF, Jungerwirth S, Asatryan A et al. (2017) Assessment of effect of CYP3A inhibition, CYP induction, OATP1B inhibition, and high-fat meal on pharmacokinetics of the JAK1 inhibitor upadacitinib. Br J Clin Pharmacol 83: 2242-2248
-
Mohamed MF, Camp HS, Jiang P et al (2016) Pharmacokinetics, Safety and Tolerability of ABT-494, a Novel Selective JAK 1 Inhibitor, in Healthy Volunteers and Subjects with Rheumatoid Arthritis. Clin Pharmacokinet 55(12): 1547-1558
-
Menon S, Riese R, Wang R et al (2016) Evaluation of the Effect of Tofacitinib on the Pharmacokinetics of Oral Contraceptive Steroids in Healthy Female Volunteers. Clin Pharmacol Drug Dev 5:336-342
-
Begley R, Anderson K, Watkins TR et al (2021) Lack of Drug-Drug Interaction Between Filgotinib, a Selective JAK1 Inhibitor, and Oral Hormonal Contraceptives Levonorgestrel/Ethinyl Estradiol in Healthy Volunteers. Clin Pharmacol Drug Dev 10: 376-383
-
Mohamed MF, Trueman S, Feng T et al (2019) The JAK1 Inhibitor Upadacitinib Has No Effect on the Pharmacokinetics of Levonorgestrel and Ethinylestradiol: A Study in Healthy Female Subjects. J Clin Pharmacol 59:510-516
-
Cohen SB, Pope J, Haraoui B et al (2021) Efficacy and safety of tofacitinib modified-release 11 mg once daily plus methotrexate in adult patients with rheumatoid arthritis: 24-week open-label phase results from a phase 3b/4 methotrexate withdrawal non-inferiority study (ORAL Shift). RMD Open 7:e001673
-
Gupta P, Alvey C, Wang R et al (2012) Lack of effect of tofacitinib (CP-690,550) on the pharmacokinetics of the CYP3A4 substrate midazolam in healthy volunteers: confirmation of in vitro data. Br J Clin Pharmacol 74:109-115
-
Payne C, Zhang X, Shahri N et al (2015) AB0492 Evaluation of Potential Drug-Drug Interactions with Baricitinib. Annals of the Rheumatic Diseases 74:1063-1063
R. Bergner, C. Fiehn, K. Krüger, J. Leipe, C. Weseloh, für die Kommission Pharmakotherapie im Auftrag des Vorstands der DGRh, Veröffentlichung: 09/2022
